AI輔助大腸鏡 揪息肉更敏銳!
2022/12/14

希望藉由AI系統輔助大腸鏡檢查,把遺漏的機會盡量減少。(圖片來源:好心肝會刊)
早期發現大腸腫瘤最好的方法就是大腸鏡檢查,然而,這項檢查的品質好壞,除與清腸是否徹底有關外,也仰賴執行醫師的經驗及技術。目前已有AI系統輔助大腸鏡檢查,可以提升醫師的腺瘤性息肉偵測率!
2022年7月台灣消化系內視鏡醫學會的年會上,於臺大癌症醫院直播的醫師示範如何操作大腸鏡,當內視鏡的鏡頭滑過清腸過後看起來十分光滑的大腸黏膜時,螢幕上突然出現一個框框,並發出警示聲音,原來是人工智慧系統啟動了!操作內視鏡的醫師仔細端詳,發現框框內是一個肉眼不容易辨識的平坦型腺瘤息肉,也就是大腸癌的前身。與會的醫師們立刻見識到AI輔助大腸鏡的效用!
根據衛福部公布最新2019年癌症登記報告,大腸癌已連續14年發生人數高居國人十大好發癌症排行第一,共有17,302人罹患大腸癌。
愈來愈多人罹患大腸癌,顯見大腸癌篩檢的重要性與日俱增。國民健康署補助50歲以上至未滿75歲民眾每2年1次免費「糞便潛血檢查」,若結果為陽性,則補助大腸鏡檢查。
依國民健康署監測資料顯示,糞便潛血檢查結果為陽性者,每2人就有1人有大腸腫瘤性病灶,而每20人就有1人為大腸癌,對於找出大腸癌高危險群確實有其效益。糞便潛血陽性者務必進一步做大腸鏡檢查,因為絕大多數的大腸腺瘤性息肉都可以透過大腸鏡發現,必要時並進行切除,以避免進展成大腸癌。
諸多因素影響 大腸鏡檢查可能漏掉可疑息肉
不過,不可諱言的是,所有的檢查都不是百分之百準確,大腸鏡也不例外。而且,大腸鏡檢查是動態的過程,在內視鏡於大腸內不斷往前推進的同時,醫師是否能「抓到」每一個腸壁黏膜上的疑似病灶,非常倚賴操作醫師的經驗和技術。
其他影響大腸鏡檢查品質因素還包括受檢者清腸是否徹底、息肉大小(太小的話也容易漏失),或息肉型態屬於扁平型息肉、凹陷型息肉、息肉藏在皺褶處等,這些型態也比較不容易發現。
做完大腸鏡檢查卻仍然在下次追蹤前就發生了大腸癌,稱為「鏡檢間隔期大腸癌」,也就是大腸鏡並不完美的現實,國內外均有報告。一項來自台灣大腸癌篩檢計畫的研究(統計資料自2004至2009年因糞便潛血檢查陽性接受大腸鏡者)發現,做完大腸鏡檢查卻還是有人在短短3年內發生了大腸癌,而「被漏掉的病灶」是其最主要的原因,佔了 8成。
一般來說,從大腸息肉轉變為大腸癌大約需要5∼10年,若受檢者做完大腸鏡沒有發現息肉,則出現大腸癌理論上要5年以上,所以,若有人做完大腸鏡,報告是沒有任何息肉,但3年內卻發生第3期的大腸癌,這是不太合理的;回推回去,可能是當初做大腸鏡檢查時漏掉了重要的病灶。為了減少這類情況,希望藉由AI輔助,把遺漏的機會盡量減少,幫助醫師更敏銳地找出可疑病灶,並讓各家醫療院所大腸鏡檢查的品質日趨一致。
大腸鏡檢查配合人工智慧,可減少遺漏可疑大腸病灶的機率。(圖片來源:好心肝會刊)
臺大研發人工智慧大腸鏡系統已達95%準確率
那麼,AI是如何協助內視鏡醫師?首先必須讓AI閱讀大量且多樣性的病灶照片(如大腸癌、平坦或凹陷型腺瘤、鋸齒狀腺瘤等),學習判讀各式各樣的病灶,而且這些病灶都是經過醫師標註,確保其正確性。目前臺大醫院與國泰醫院、雲象科技合作研發大腸鏡AI系統,經過不斷修正,已經達到95%的準確度,符合專家級醫師的水準,且於2022年8月通過台灣食品藥物管理署(TFDA)核准,能夠輔助醫師進行判讀。
這套系統有點類似一台機上盒,連接內視鏡儀器,在大腸鏡檢查過程中,AI就像另一個醫師不斷盯著畫面幫忙監看大腸鏡影像,若發現潛在病變(如息肉或疑似腫瘤),螢幕會即時框出潛在病變的位置,同時發出警示聲音,提醒操作內視鏡的醫師必須進一步評估、處理(如切片)。未來系統甚至將可協助判斷是否為腫瘤性病灶,協助內視鏡醫師的臨床判斷。
對受檢者來說,不管有無AI輔助,接受大腸鏡檢查的過程是一樣的,但也許未來實際運用後,醫療院所收費會有不同。
腺瘤偵測率的重要性
大腸管腔內所有的突起物,都可稱為息肉,其中最有癌化可能的就是腺瘤性息肉,平均一年有2.5%的機會變成大腸癌,也因此,操作內視鏡的醫師能不能看到腺瘤性息肉至關重大,因為受檢者若被告知無可疑息肉,下次再做大腸鏡可能是5到10年後,若有嚴重病灶被漏掉,再發現就是大腸癌了。
也因此,每位醫師的「腺瘤偵測率」(adenoma detection rate, ADR)是大腸鏡品質的重要指標,這是指醫師每做100個大腸鏡,有幾個病人被偵測出有腺瘤性息肉的數據。腺瘤偵測率愈高,代表醫師找到的腺瘤愈多。研究證實,由較高腺瘤偵測率之大腸鏡醫師檢查之受檢者,發生「鏡檢間隔期大腸癌」的機會較低。
整體來說,腺瘤偵測率每增加1%,可以降低3%鏡檢間隔期大腸癌。腺瘤偵測率越高且至少高於20%以上,病人出現間隔癌的比率較低,若小於20%,表示檢查可能不夠徹底,病人間隔癌的比率則會大幅上升。如果是糞便潛血檢查陽性者,則其腺瘤偵測機率應該要更高。目前國內全國糞便潛血檢查陽性者的ADR平均接近50%,也就是平均每兩個糞便潛血檢查陽性者就會有一個罹患一顆或一顆以上腺瘤性息肉,如果醫療院所糞便潛血陽性個案的ADR有達到60%以上,就算是在高水準。
AI可提高腺瘤偵測率
而由於不同醫療院所及不同醫師的腺瘤偵測率有所差異,醫界也期盼藉由AI輔助系統來提高整體的腺瘤偵測率。
國外研究發現,使用AI輔助大腸鏡可以提高10%的腺瘤偵測率。舉例而言,若沒有AI輔助,每做100位病人只能找出20位病人的腺瘤性息肉;加上AI後,則可以增加到30位病人。研究同時也發現,對於腺瘤偵測率已經表現良好的醫師來說,AI輔助能增加的偵測率有限,但對於中等程度的醫師,偵測率成長的幅度就很大。
為更了解AI輔助大腸鏡的優勢,目前以臺大醫院為首的國內5家醫院合作進行一項隨機試驗,將收案600人,讓受檢者用抽籤方式分成兩組,一組大腸鏡有搭配AI,另一組則無,以了解AI是否確實能增加腺瘤偵測率以及AI對哪個水平的醫師幫助較大等。目前研究仍在進行當中。
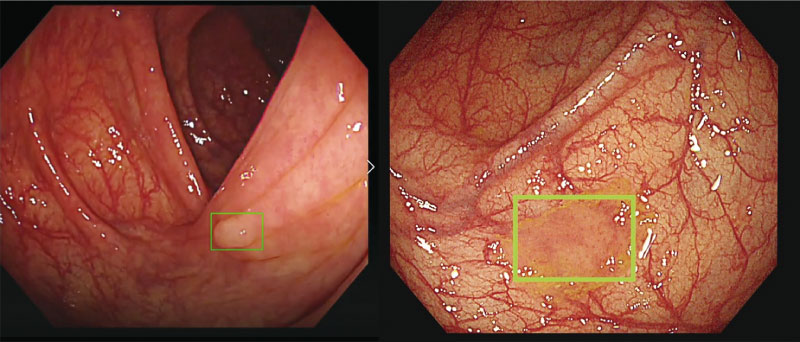
臺大研發之人工智慧大腸鏡系統會即時框出大腸黏膜上的潛在病變,如綠框處。(圖片來源:好心肝會刊邱瀚模提供)
操作大腸鏡的過程還是最重要 AI不能取代醫師
然而,要達到良好的大腸鏡品質,醫師操作大腸鏡的完整性和技巧還是最根本的,千萬別認為有了AI輔助大腸鏡就萬無一失。除上述腺瘤偵測率,盲腸到達率(Cecum intubation rate, CIR)也是大腸鏡檢查品質的重要指標之一,意指完成「全大腸鏡檢」的比率,也就是有沒有將整條大腸徹底檢查。由於AI係根據內視鏡畫面掃到的區域做判讀,倘若醫師操作大腸鏡檢查時,沒有深入到盲腸端,或檢查時沒有將腸道黏膜充分展開仔細查看,就算有AI輔助,也無法發現病灶。
此外,由於AI可能需要不斷學習辨識各式各樣的病灶圖片以提升準確率,那麼AI輔助大腸鏡系統是否需要如同電腦軟體般定期更新?不論是美國或台灣FDA都規定,當廠商換了新的版本,就得重新跑一次申請核准字號的流程,手續不僅繁瑣也曠日廢時,所以經常更新版本有其困難之處。未來如何簡化版本更新後的申請流程,並且確保各醫療院所購買AI系統更新後的正確性,則有待後續規範。
Q:AI輔助大腸鏡系統是否有偽陰性、偽陽性的問題?
A:偽陰性即有可疑病灶AI卻沒有發現,要避免偽陰性,取決於操作醫師的內視鏡操作技巧與這套AI系統是否根據具有足夠多樣性的資料進行辨識訓練。假設資料裡沒有「平坦型或凹陷型」這類高風險腺瘤,即便檢查時出現凹陷型腺瘤,AI也無法偵測出,自然就會有被遺漏的可能。偽陽性則是沒有可疑病灶卻一直發出警示。適度的偽陽性可以接受,但若系統過度敏感,頻頻發出「假警報」,也會干擾到醫師施行檢查,所以一個良好的AI輔助系統,必須找出敏感度跟特異性最完美的平衡,以創造美好的使用者經驗。
