白天想睡為哪樁? 當心是睡眠呼吸中止症!
2023/01/26

晚上睡眠時間夠,但白天仍嗜睡,當心可能有睡眠呼吸中止症。。(圖片來源:iStock)
根據統計,台灣45歲以上成人,每3人就有1人有睡眠困擾;有人是工作壓力大失眠、有人是想睡卻睡不久;有人即使睡的時間夠,但隔天仍然「愛睏」;還有人睡著後叫不醒,或是大白天上一秒還醒著、下一秒卻突然夢周公…這些林林總總的睡眠問題,統稱為睡眠障礙。
根據國際疾病分類,睡眠障礙包含:失眠、睡眠呼吸障礙、多眠症、日夜節律睡眠障礙、易睡症、不寧腿症候群等6大類,其中以失眠與睡眠呼吸障礙最常見。而睡眠呼吸中止症屬於睡眠呼吸障礙中的一種,更精確的名稱是「阻塞性呼吸中止症」。
睡到一半停止呼吸 身體會如何應對?
所謂睡眠呼吸中止症是指:當一個人在睡眠中因呼吸道塌陷,反覆地停止呼吸,使得空氣無法進入肺部,導致血氧下降、二氧濃度上升。此時身體會有兩種應對方式:
睡睡醒醒以維持血氧: 一般而言,人在睡著後副交感神經活性較強,交感神經較弱,呼吸、血壓、心跳都會自然慢下來;但有些人的腦部中樞神經在察覺血氧偏低後,會不斷喚醒身體,以避免血氧持續降低,所以整個晚上就會「睡睡醒醒」,交感神經旺盛。這樣的人睡醒時量測血壓多半會偏高,若去做睡眠檢查,因呼吸暫停時間很短,不見得會記錄到血氧明顯下降,但實際上是睡不好的,常自己感覺沒睡飽。
血氧長期偏低:相較於有些人會以睡睡醒醒方式來因應血氧降低,有些人的身體就不會如此警覺,長期在睡眠時缺氧,可能導致中樞覺醒功能疲乏,沒辦法正常醒來。一般血氧值平均掉到90%以下即屬缺氧,睡眠呼吸中止症患者在睡眠時的血氧濃度可能僅50~60%,嚴重時可能造成窒息。這類病人就像在平地經歷了高山症一樣,因為晚上睡覺氧氣不足,早上容易出現頭痛的情況。長期血氧不足更會引起身體發炎反應,罹患慢性疾病、影響肝腎功能甚至導致器官衰竭。
所以,不論身體用哪一種方式應對入睡後呼吸中止的問題,都代表睡眠品質不好,長期下來會影響全身健康,嚴重者甚至會窒息、危及生命。
6大症狀,當心是睡眠呼吸中止症!
不過,是否有睡眠呼吸中止症,有時候當事人不見得知道,多半是枕邊人反映「被打呼聲吵醒」。有時候是自覺睡眠時間充足,但白天還是疲累想睡,排除掉是其他身體疾病與心理因素後,也要當心是睡眠呼吸中止症讓睡眠品質不好。6個症狀可看出端倪:
1 打鼾:此為睡眠呼吸中止症最明顯的症狀。與一般打鼾不同,睡眠呼吸中止症的鼾聲會突然中斷,彷彿沒有在呼吸,幾秒後才繼續出現鼾聲,整夜反覆發生;當事人很難自覺,多半是枕邊人或親友發現。
2 白天嗜睡:即使前一晚睡足7、8小時,但因為是睡睡醒醒的情況,大腦無法充分休息,隔天起床仍感覺沒睡飽,白天容易疲累,甚至會開車開到睡著。
3 口乾、嘴臭:有睡眠呼吸中止症者,因為正常呼吸道常處於阻塞狀況,容易張口呼吸、睡覺,導致隔天出現嘴唇乾燥、口乾、口臭等症狀。
4 夜尿頻繁:即便睡前沒有特別喝水,睡著後仍會被尿意喚醒,起床上廁所,部分原因也與睡眠呼吸中止症影響自律神經調節有關,造成尿意頻繁。
5 半夜驚醒:有睡眠呼吸中止症會導致血氧降低、刺激大腦中樞神經,把身體強制喚醒;許多病人的主訴是睡夢中有溺水感,彷彿被嗆到後驚醒過來。
6 血壓偏高:睡眠品質不佳,容易使血壓升高,尤其早上剛睡醒血壓理應較低時,一量血壓卻偏高,就要特別注意。
當有上述症狀時,可以先透過「睡眠日誌」(可至臺大醫院睡眠中心網頁下載),詳細記錄自己的睡眠習慣與狀態。若是睡不好的狀況連續超過1個月,就有可能是睡眠障礙,應及早就醫諮詢。
睡不好若未積極處理 恐增加腦部、心血管疾病風險!
睡眠障礙並不只是影響睡眠而已,也會影響人的整體健康狀態!睡得好,多半健康情形良好;睡眠品質差,長期下來也會有許多全身系統性的疾病甚至急症或意外。近年臺大醫院的急診統計發現,許多中風、心肌梗塞的病人,其實都患有睡眠呼吸中止症,沒有及早發現、介入治療,因而導致心血管疾病急性的發作;現在也有愈來愈多研究認為,睡眠呼吸中止症可能與失智症及阿茲海默症有關。
因此,睡不好不是小事,要找出問題可至各大醫院的睡眠中心檢查。由於睡眠障礙的面向與成因複雜,並非單一科別可以解決,因此睡眠治療中心通常是跨專業團隊,包含呼吸胸腔科、耳鼻喉科、牙科、精神科等科別,共同研究、治療睡眠障礙。
7成睡眠呼吸中止症與 上呼吸道阻塞有關
這幾年睡眠醫學的基礎研究有許多進展,愈來愈多證據顯示,上呼吸道的結構影響睡眠甚多,也因此耳鼻喉科及牙科的角色也愈趨重要。睡眠時,肌肉會放鬆,但口咽肌肉仍會經由睡眠中樞機制的調控,維持一定張力支撐,不讓呼吸道塌陷;但若有上呼吸道疾病、鼻咽喉結構問題,或是口腔結構異常,則可能會因此影響口咽肌肉張力及上呼吸道的通暢度,進而導致阻塞性的睡眠呼吸中止症。
以臺大醫院而言,有70%的病人在睡眠中心檢測後,會轉診至耳鼻喉科檢查,確認是否為上呼吸道結構異常所引起,而這群病人也是相對容易找出原因並予以積極治療的類型。常見的狀況如下:
1 過敏性鼻炎、鼻中膈彎曲:這類病人鼻子容易塞住,正常氣流無法順暢進入,若上呼吸道稍微阻塞,就會比一般人更容易有睡眠呼吸中止。
2 扁桃腺、腺樣體肥大:扁桃腺、腺樣體發炎或肥大,會直接影響到口咽部呼吸道的暢通,許多孩童及部分成人的睡眠呼吸中止症屬於這類成因,手術後可以明顯改善,效果不錯。
3 大舌頭:睡眠時,隨著仰躺睡姿,舌頭會自動往後移動下沉,若舌頭過於肥大,就會造成口咽呼吸道的阻塞以及長期需要張口呼吸的現象。
4 顱顏結構異常:上下顎的構造比較特別時,也會使嘴唇不容易閉合、咬合不正,最常見的是下巴前凸(俗稱戽斗)或是下顎後縮者,這類人在白天都不易閉唇,更不用說在睡著、肌肉鬆弛後,嘴唇不易閉合而影響呼吸道。不過在下顎後縮者比較會出現嚴重的睡眠呼吸中止。
5 肥胖、神經肌肉鬆弛:肥胖、頸圍過粗的人,脂肪組織也會堆積在舌頭、咽喉部位的軟組織上,使呼吸道鬆垮,影響呼吸。另外神經肌肉鬆弛,則會使肌肉張力不足,導致呼吸道塌陷。
肥胖者,脂肪組織會堆積在舌頭、咽喉部位的軟組織上,使張力變差,呼吸道鬆垮,進而影響呼吸。
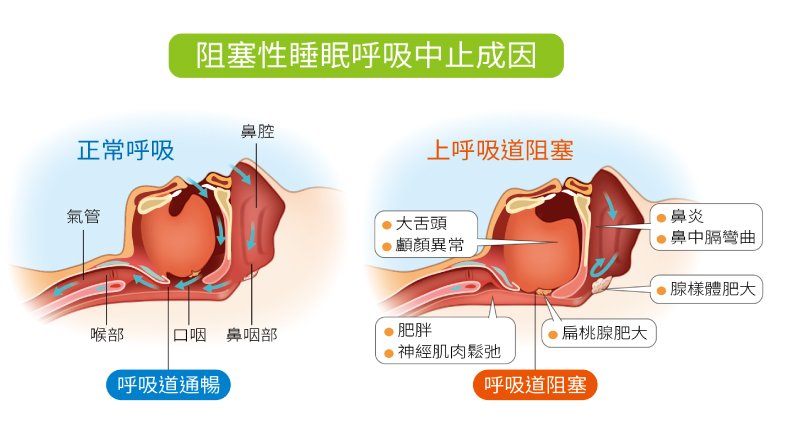
阻塞性的睡眠呼吸中止有什麼原因?(圖片來源:好健康會刊)
成人以保守治療為優先考慮 可配戴陽壓呼吸器、止鼾牙套
根據美國睡眠醫學會發表的治療指引指出,成人無論是輕、中、重度睡眠呼吸中止症,第一線治療皆建議使用陽壓睡眠呼吸器(Continuous Positive Airway Pressure, CPAP),藉由持續送出正壓空氣,防止呼吸道在睡眠時發生塌陷而阻塞。
目前陽壓睡眠呼吸器未納入健保給付,自費購買機器與面罩約需上萬元,市面上也有租借服務,可以依據個人狀況評估。
除了陽壓睡眠呼吸器外,還有止鼾牙套的選擇。止鼾牙套可將下顎及舌頭往前拉,擴大呼吸道以減少呼吸阻塞。目前坊間有可以自行DIY的止鼾牙套,但配戴過的人常反映卡得不夠緊會鬆脫,建議至牙科根據每個人口腔與牙齒的狀況,量身訂做較合適。
至於該選擇陽壓呼吸器或止鼾牙套?過去認為只有睡眠呼吸中止輕、中度的病人適合用止鼾牙套,近年研究則發現不一定。臺大醫院睡眠中心的研究顯示,體重較輕、BMI<27、28、陽壓呼吸器壓力低於11、12公分水柱、以及側睡時較少發生呼吸中止症的病人,使用止鼾牙套就能明顯改善重度睡眠呼吸中止狀況,解決大部分患者的問題。
近年台灣醫療產業界也自創出負壓吸舌機,原理是藉由口部介面,以靜音馬達抽吸,在口腔內產生負壓,讓嘴巴閉合,並將舌頭及軟顎吸住,避免舌頭後倒造成呼吸阻塞中止,適合輕、中度的病人使用。
不過除了以上的治療外,更重要的是體重控制。許多研究顯示,睡眠障礙與肥胖互有影響,肥胖導致呼吸道更容易塌陷、阻塞,睡不好又會讓瘦體素不足更易發胖,形成惡性循環。醫師臨床觀察發現,許多病人只要減重就能夠改善睡眠呼吸中止症的嚴重程度,而睡得好、睡得夠,身體基礎代謝率也會提高,更有助於維持適當的體重。
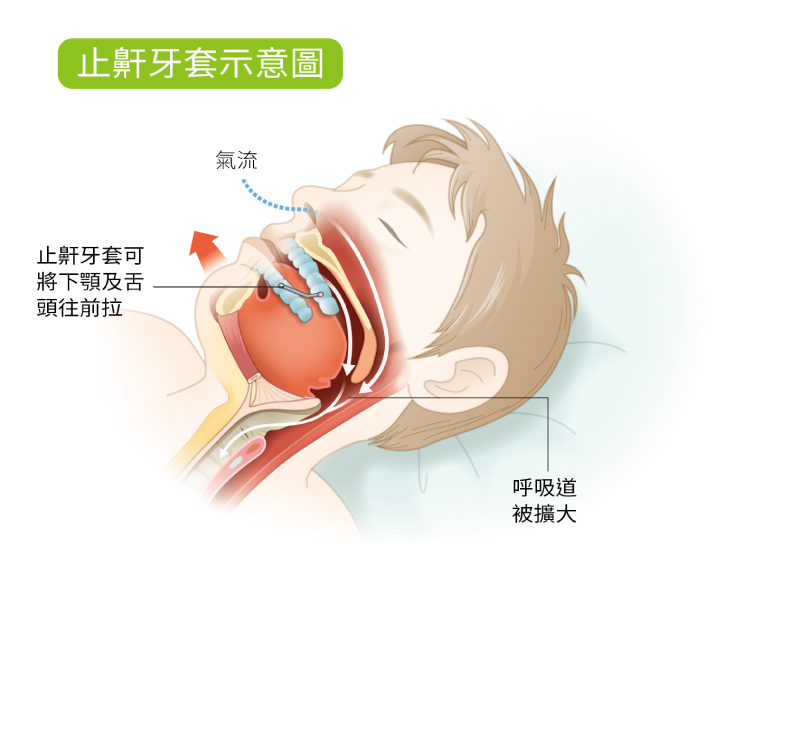
止鼾牙套示意圖(圖片來源:好健康會刊)
保守治療無效、上呼吸道結構異常 可考慮手術
在上述非手術治療後,若感覺效果不佳,或是有明顯的結構異常影響睡眠,可考慮採用手術方式改善。大部分的手術有健保給付,少部分需要自費。常用的手術包括:
1 鼻中膈及下鼻甲手術:許多人因為鼻子過敏導致容易鼻塞、呼吸不順,如有鼻中膈彎曲可以進行鼻中膈矯正手術;下鼻甲肥厚,可以內視鏡雷射或冷觸氣化進行微創手術。雖然睡眠呼吸中止症許多問題出在喉部結構,但是鼻子一通,很多人主觀感覺到呼吸順暢、舒服許多,相對也會改善睡眠及呼吸。若是進一步需要以陽壓睡眠呼吸器治療的話,也可以提高配戴時的舒適度及順應度。
2 扁桃腺切除及腺樣體切除手術:為治療孩童睡眠呼吸中止症最常見的手術,也是目前公認的第一首選。術後8~9成皆可改善睡眠的問題,提升生活品質。成人雖較少因為單純的扁桃腺肥大而造成阻塞性睡眠呼吸中止,但若真的也有此臨床表現,也可以考慮接受這項手術。
3 懸雍垂及軟顎相關手術:懸雍垂是人體口腔器官,懸掛於軟顎正中間的末端,若是過長、太過柔軟,都會讓打鼾聲明顯。透過手術將懸雍垂作修短、削薄等整型,或是把過軟組織予以硬化,皆可改善夜間打鼾聲的困擾,但副作用是術後傷口恢復期間會有吞嚥疼痛困難、進食時較容易嗆到的短暫現象。
4 舌根減容手術:舌根體積太大、加上睡眠時舌頭往後塌陷,會導致上呼吸道阻塞而窒息。透過舌根的減容手術,把舌根的體積減小,可以直接打開呼吸道,藉此維持呼吸道暢通。
5 正顎手術:上下顎的骨骼構造會影響到口腔的咬合及嘴唇是否容易閉合,下巴比較後縮的人,閉合不易,睡著後,肌肉受到重力影響,口輪匝肌容易鬆開,本來就容易張口,下巴後縮者會更嚴重。下巴比較大的「戽斗」者,因為上下唇也不易閉合,所以也有可能會發生上呼吸道空間塌陷或狹窄的現象。
因此,若有睡眠呼吸中止症的問題,又有上述咬合不正、結構異常,如下巴後縮或前凸的病人,可能需考慮正顎矯正手術,視病人情況,單純將下顎前移或者上下顎同時前移,讓咬合變正常,也讓舌頭後方的呼吸道擴大。手術效果好,但侵入性較高。
下巴後縮是睡眠呼吸中止症的重要結構原因,導致後咽部軟組織受到擠壓,睡覺時呼吸道會變得狹窄。臺大醫院曾針對20歲上下、下巴小、要動正顎手術的年輕人,安排他們先去做睡眠檢查,發現他們多半只有單純打呼,沒有明顯睡眠呼吸中止的問題。不過合理推測,因為他們當時身型是偏瘦的,當這群病人年紀漸長,身形變胖,很可能比起顱顏結構正常的人,容易出現睡眠呼吸中止症。
培養良好睡眠習慣是健康重要基礎
許多人求診時反應有睡眠障礙問題,但醫師問診後發現,根本原因卻與生活作息混亂、就寢與起床時間不固定有關。想要增進睡眠品質,最簡單有效的方式是養成良好的睡眠衛生習慣,包括每天固定時間入睡、起床;避免平日熬夜,週末補眠到中午,打亂整體的睡眠循環週期與晝夜節律。睡前避免喝刺激性的提神飲料,如茶、咖啡等;也不要在睡前一刻滑手機、追劇,因為螢幕發出的藍光會阻礙褪黑激素分泌,進而影響入眠和睡眠品質。
寢室環境應維持舒適,如溫度可控制於25~26°C,室內光線以昏暗為佳,讓大腦更容易啟動睡眠運作機制。另外也要盡量排除壓力,避免因壓力導致難以入眠。
睡眠檢查,是在檢查什麼?
在睡眠中心所做的多重生理功能睡眠檢查(Polysomnography, PSG)內容包含:睡眠腦波、眼動圖、肌電圖、口鼻呼吸流量監測、胸腹呼吸動作、血氧飽和指數、心電圖、打鼾次數、睡眠呼吸中止指數、肢體活動、睡覺姿勢、錄影等,此項檢查健保有給付,以了解睡眠狀態和睡眠障礙原因。檢查結果主要會得出睡眠呼吸中止指數(apnea-hypopnea index, AHI),根據平均每小時睡眠時間內呼吸中止與淺呼吸的次數,藉以判斷睡眠呼吸中止的嚴重程度。
就成人而言:
正常:AHI小於5
輕度:AHI介於5~15之間
中度:AHI介於15~30之間
重度:AHI大於30
另外,近年有一些台灣本土的新創公司,研發出超音波睡眠檢測工具,讓病患可以不需要到醫院睡一晚,就可快速的篩檢出是否為阻塞性睡眠呼吸中止症的高危險群,可廣泛應用於健康檢查的早期篩檢。但藉此篩檢出的高風險患者,仍建議再轉介到睡眠中心,由專門的睡眠專科醫師做進一步的鑑別與診斷。
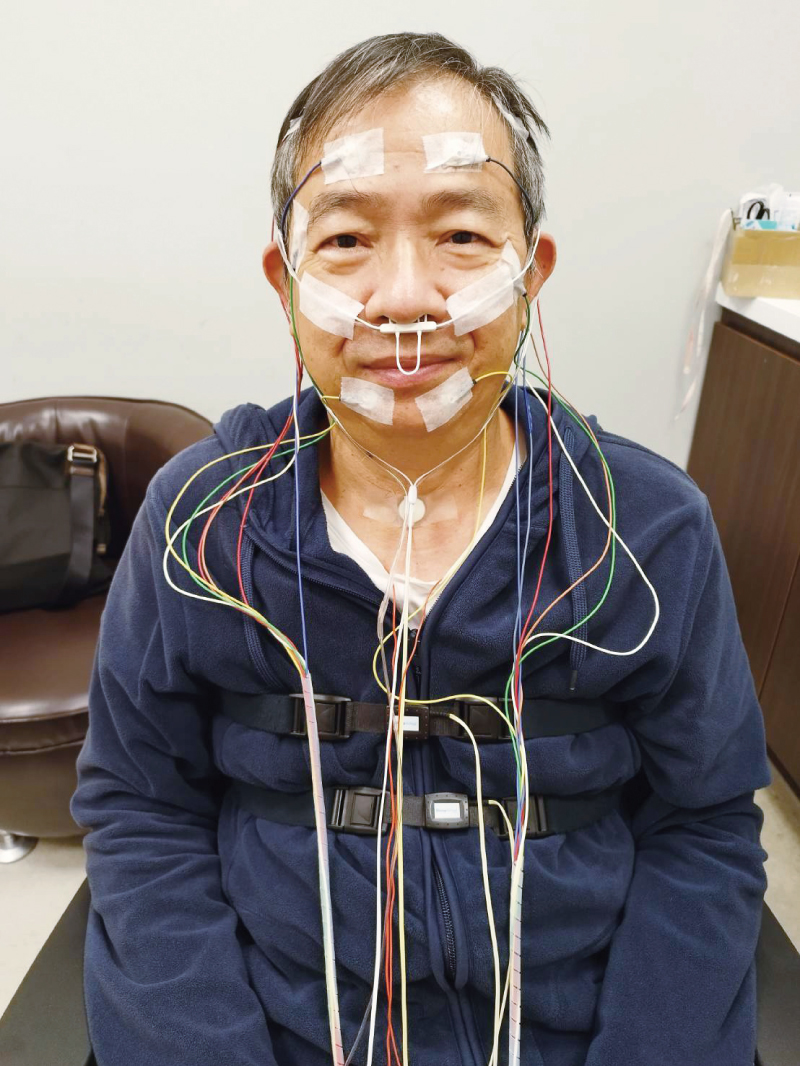
睡眠檢查可同時測量多重生理功能。(圖片來源:好健康會刊)
哪些人容易有睡眠呼吸中止症?
睡眠呼吸中止症的高風險族群包含:
1 BMI>42
2 男性頸圍>43公分/女性頸圍>38公分
3 扁桃腺肥大
4 腺樣體肥大
5 過敏性鼻炎
6 鼻中膈彎曲
7 咬合不正常的顎部構造等
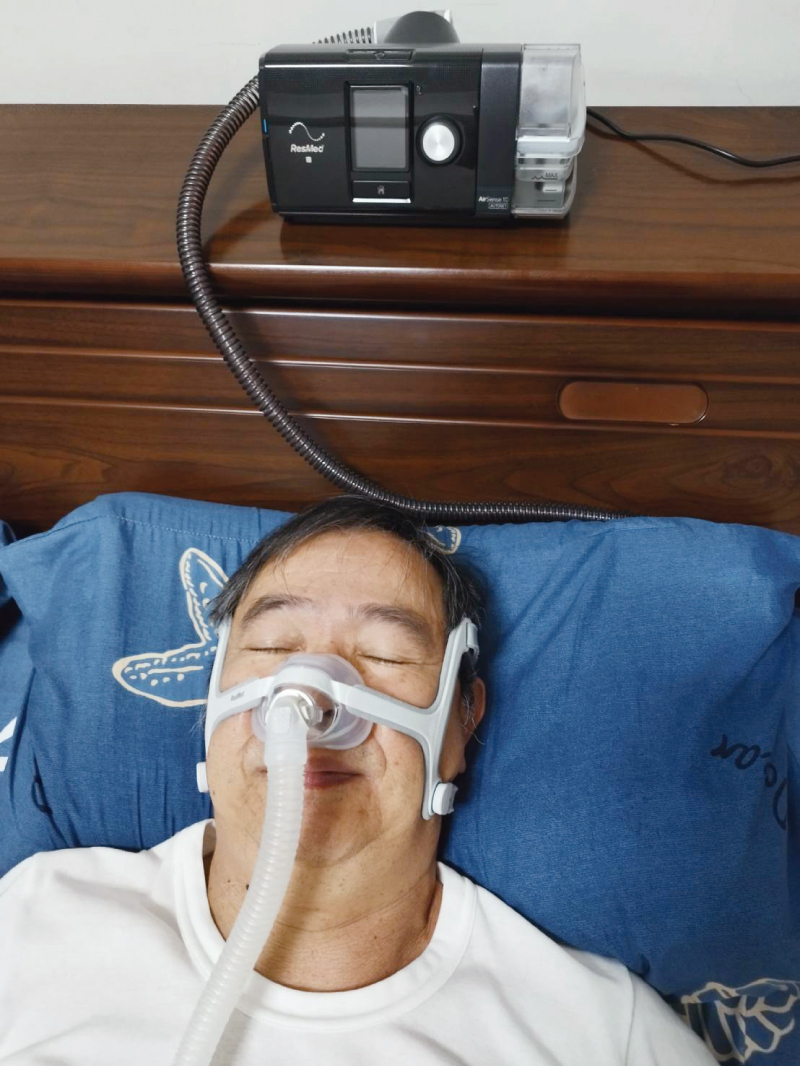
陽壓呼吸器是成人第一線治療。(圖片來源:好健康會刊)
孩童過動,有可能是阻塞性睡眠呼吸中止症引起?!
由於大環境過敏因子多,許多孩子從小就有過敏性鼻炎;因為長期鼻塞,導致睡眠品質差,甚至長期用嘴巴呼吸,口腔受到負壓影響,讓口腔結構發生永久性的改變,例如使原先可以容納舌頭的上顎顎弓變窄,上顎擴展不開,舌頭無處安放,上門牙前突暴牙等,這也會惡化整體上呼吸道阻塞的情況。
不過不同於成人,孩童的阻塞性睡眠呼吸中止症,不一定有白天疲倦、嗜睡的症狀,相反地,因為夜間睡眠品質不佳,影響生長激素分泌,白天會出現精神亢奮,甚至過動或暴力傾向,這類孩童的體型也會較為瘦小。臨床發現有不少孩童被懷疑有專注力不佳,甚至過動症,轉介到兒童心智科或是精神科,經檢查後卻發現是因為夜晚睡不好的睡眠呼吸障礙所致!
除了白天過動外,若有其他症狀,如:打鼾、張口呼吸、夜間易驚醒,幼兒園大班或上小學後仍會頻繁尿床、體位過於瘦小等,建議就醫檢查注意是否有睡眠呼吸中止症。與成人多半以陽壓呼吸器做為第一線治療截然不同,學童的第一線治療首選通常是耳鼻喉科的上呼吸道手術,不少學童經過適當的手術後,睡眠品質明顯提升、白天不再過動,身高體重急速成長茁壯,腦部發育進步許多,專注力提升,甚至學業成績也會明顯的進步。
至於孩子若有口腔顎面結構異常的問題,可以由兒童口腔矯正科醫師協助,進行顎弓擴張術與配合牙齒矯正,讓口腔結構回到正常的狀態。

孩童也有阻塞性睡眠呼吸中止症。(圖片來源:好健康會刊)
