小心視力殺手! 視網膜剝離、黃斑部病變全解析
2023/06/30

現在3C產品的普遍,惡「視」力的情況似乎沒有明顯改善。(圖片來源:iStock)
現代人離不開3C產品,從早到晚都盯著螢幕看,眼睛早已普遍「過勞」,各種眼疾的發生愈來愈頻繁,其中,高度近視、視網膜剝離、黃斑部病變,可說是殘害視力的殺手。這些眼疾的發生是否有預兆?是否需要定期檢查?治療時要注意什麼?值得好好關心。
一項數據顯示,2016年全球近視人口高達23%,而東亞各國包括日本、新加坡、台灣、南韓、中國,近視比率高居全球前段班。至於國內情況,臺大醫院有做過相關研究,12歲學童超過7成都有近視,且比率逐年增加。
本文目錄
- 長時間近距離用眼可能是近視元兇 未來罹患其他眼疾風險高
- 高度近視者 視網膜較薄 視網膜玻璃體異常沾連處較多
- 視網膜裂孔若未及時治療 下一步可能剝離
- 手術有多種方式 灌氣體或矽油 術後需趴臥
- 術後需趴臥 日後可能會產生白內障
- 高度近視者 黃斑部病變也可能提早報到
- 老年黃斑部病變分乾濕兩類 濕性可以打針治療
- 近視觀念釐清&QA
長時間近距離用眼 近視元兇 未來罹患其他眼疾風險高
雖然沒有明確的研究證實,但臨床觀察,自從智慧型手機、平板電腦日漸普及後,學童近視的情形有增無減,推斷跟電子產品螢幕使用時間大增有關,因為近視的主因就是長時間近距離用眼。亞洲國家學童一向被認為課業壓力較大,加上現在3C產品的普遍,惡「視」力的情況似乎沒有明顯改善。
因為國人近視太普遍了,久了大家習以為常也不在意,不過,如果近視達500度以上,屬於高度近視,帶來的困擾可不是只有戴眼鏡,許多眼疾都與高度近視相關。根據一些國外的研究統計起來,高度近視者比起非高度近視者,罹患青光眼風險是1.5倍;發生視網膜裂孔和視網膜剝離高達5到6倍;罹患需要手術的白內障,則是3倍左右。這些眼疾若處理不好,可能蘊藏失明危機!
高度近視者 視網膜較薄 視網膜玻璃體異常沾連處較多
視網膜剝離依照發生原因不同,有多種類型,比如「滲出性」是因為不正常的液體滲漏、發炎或腫瘤引起;「牽拉性」是視網膜表面有異常纖維膜增生,這些纖維膜會收縮,力道強到把視網膜拉起。而與高度近視最相關的則是「裂孔性」視網膜剝離。
裂孔性視網膜剝離是玻璃體與視網膜互相拉扯的力量導致的結果。但為何會拉扯?
首先,高度近視的人因為眼軸被拉長了,位於眼球內壁的視網膜也因此被拉撐,就像吹氣球一樣,氣球愈吹愈大、愈薄,所以高度近視的人視網膜通常比較薄。
而在人體自然老化、退化的過程中,本來與視網膜較緊密黏貼的玻璃體會跟視網膜逐漸分開。玻璃體中間本來是像透明果凍般,是凝膠狀的,隨著年齡愈大,會開始液化,變成液體跟纖維,這些纖維雜質就是我們眼前常看到的「飛蚊」。
當玻璃體逐漸液化,中間會出現一些含水空腔,空腔融合在一起後,會破出玻璃體後膜,導致膠狀玻璃體收縮,並使玻璃體後膜與視網膜分開。這種情況通常發生迅速,稱為「急性後玻璃體剝離」。如果正常、平順地分開,雖會引起大量飛蚊,但不會影響視力。引起大量飛蚊的原因是因為本來就存於玻璃體後膜的纖維質,由原來緊貼的視網膜表面脫離移動至玻璃體腔中,投影在視網膜上的結果。但是有些人的玻璃體和視網膜有異常沾連,在分開的過程中,會拉扯到視網膜,引起視網膜裂孔。而高度近視者,這兩層分開的過程會來得更早,因為玻璃體與視網膜有些地方還黏得比較緊,尤其是在靠眼球前方、周邊視網膜的部位,再加上本來視網膜就比較薄或是有退化,所以拉扯過程中,視網膜就容易被拉破。
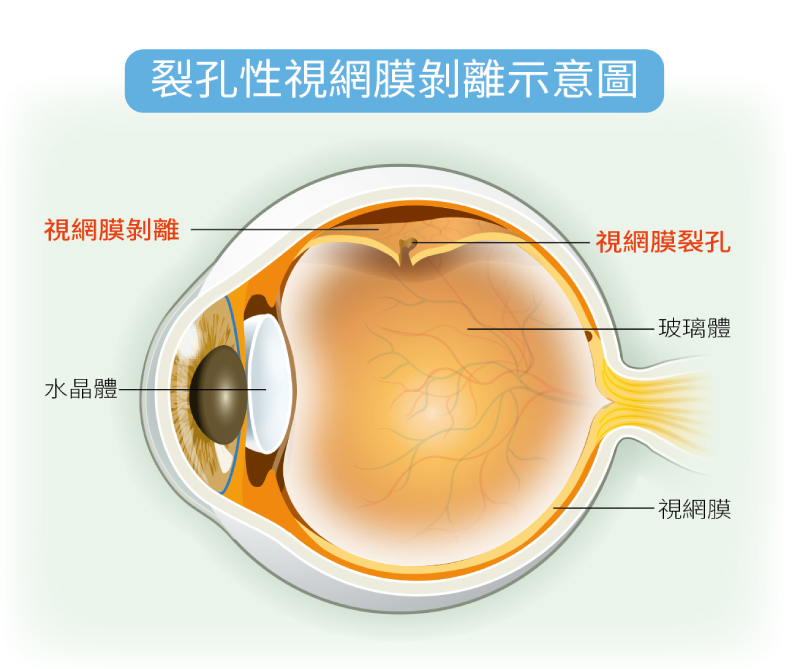
裂孔性視網膜剝離示意圖。(圖片來源:好健康會刊)
視網膜裂孔若未及時治療 下一步可能剝離
萬一視網膜被拉破,出現裂孔時,除了飛蚊突然增加或出現閃光這些與急性後玻璃體剝離相關的症狀外,多半沒有裂孔直接引發的症狀。但裂孔一旦形成,眼內水分便會灌流入視網膜與其下方的潛在空腔內,一段時間後,附近的視網膜就像壁紙一樣脫落,形成視網膜剝離,此時問題就嚴重了。
若能在視網膜出現裂孔時及時發現,只要打雷射就能把破洞周圍封阻起來,避免玻璃體液體灌入,處理相對容易。如果已經剝離,通常需要住院手術,後續療程並不輕鬆。所以眼睛的定期檢查很重要,建議高度近視者一年至少要散瞳檢查一次。
事實上,在視網膜裂孔出現前,如果定期檢查發現視網膜已經有退化現象(如格子狀變性),更應縮短定期檢查時間。若另一眼曾有視網膜剝離,或有家族史等危險因子,也可以採取預防性施打雷射,避免因視網膜裂孔而進展到視網膜剝離。
手術有多種方式 灌氣體或矽油 術後需趴臥
視網膜剝離屬於嚴重的眼疾,患者眼前會出現黑影、視野有如烏雲遮蔽一般,黃斑部若受影響,會視力下降、視物變形、物體顏色改變等。依據剝離的程度不同,手術方式包括氣體固定術、鞏膜扣壓術、玻璃體切除或兩種方式合併。
如果剝離的程度不嚴重,最簡單的治療方式是氣體固定術,將氣體灌入眼球內,用氣體的力量把剝離的視網膜頂回去,再做雷射封住裂孔,或打氣時一併做冷凍治療,不過這種方式成功率比較低,只有6成。一旦不成功,後續處理比較複雜。
「鞏膜扣壓術」是在眼球最外層的鞏膜縫上環形的矽質扣帶,造成眼球局部凹陷以產生一扣壓的力量,去對抗玻璃體與視網膜之間的拉扯,同時配合冷凍治療,達到封閉視網膜裂孔,阻止液體再進入視網膜下腔的目的。
更複雜或嚴重的狀況,就需要一併做玻璃體切除術,也就是將玻璃體切除以去除拉扯的力量,再灌入氣體或矽油,讓網膜回貼;裂孔周邊則施以雷射。目前微創玻璃體手術發展迅速,玻璃體切除手術適應症已不限於複雜的視網膜剝離。
臨床上也不乏病人多次視網膜剝離,處理的複雜度和困難度都高很多,視力恢復情況也會比較不理想。
一般來說,第一次視網膜剝離手術的失敗率有15%,可能要開第二次,每多開一次,成功率就會再下降,視力恢復會更差。有5~7%左右治療會失敗,視力難以挽回。
此外,一眼曾發生剝離,另一眼也有比較高的機會發生。有視網膜剝離家族史者,發生的風險也高。
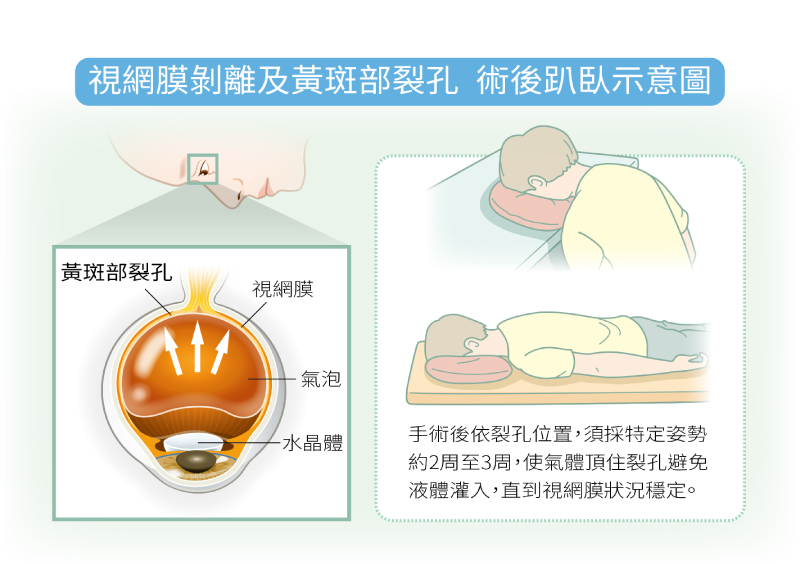
視網膜剝離及黃斑部裂孔 術後趴臥示意圖。(圖片來源:好健康會刊)
術後需趴臥 日後可能會產生白內障
而最讓病人感到痛苦的,除了不確定能否恢復視力外,還有術後需趴臥一段時間帶來的不便。前臺大校長管中閔近日就於臉書披露5年前因視網膜剝離二度開刀住院,且因此兩個多月無法抬頭,他形容「那是一輩子最慘痛的時候」。
趴臥是為了讓灌入眼球的氣體或矽油去頂住視網膜,讓視網膜迅速且順利貼回。雷射結疤穩固其時間大約需兩周左右;所以依裂孔位置,須採特定姿勢約2周至3周,使氣體頂住裂孔避免液體灌入,直到結疤穩固。若裂孔位置偏上,姿勢即可較為輕鬆。
不過,眼球內有灌入氣體,即使不用趴臥,也建議睡覺採取兩邊側躺姿勢,避免仰臥,比較不會太快產生白內障。
事實上,因為灌入的氣體或矽油會接觸到水晶體,病人日後可能因此提早出現白內障,所以要有動白內障手術的心理準備。視網膜剝離後的視力能恢復多少,也很難說,開完刀也非一勞永逸,仍須持續回診追蹤。
高度近視者 黃斑部病變也可能提早報到
黃斑部位於視網膜的中心,是視覺最敏感的部位。50歲以上民眾因為自然退化,黃斑部可能出現新生血管、出血、水腫、增生膜等問題,稱為老年性黃斑部病變,會影響中央視覺,造成視物變形、扭曲、變大或變小等,嚴重的話視力會喪失。高度近視者因為眼軸拉長、視網膜變薄的關係,可能提早在40歲出現,甚至也有10幾20歲就出現黃斑部病變的案例。
與高度近視相關的黃斑部病變大致有三種,都可能會嚴重影響視力。
一:萎縮型。因為高度近視影響,視網膜變薄、萎縮了,循環變差,可能出現萎縮的斑塊。如果嚴重影響黃斑部,視力也會很差,且此種狀況目前無法治療。
二:新生血管型。即視網膜下有新生血管增生,跟老年性黃斑部病變一樣,治療方法是注射抗新生血管的藥物,唯所需施打的針數通常比老年性黃斑部病變少。
三:牽拉型。玻璃體收縮或黃斑部前膜對黃斑部牽拉,造成黃斑部結構改變。嚴重影響視力時,需開刀把牽拉的力量去掉。因為是高度近視造成,牽拉增生膜比較複雜,處理的困難度也高。若處理不好,本來就很薄的視網膜可能會產生裂孔,甚至造成視網膜剝離。
由以上可知,高度近視不是只有戴眼鏡這麼簡單,一旦形成可說「後患無窮」,因此,建議至少避免讓小孩在小學三年級前近視,小學三年級以後,即使近視也比較不會進展到高度近視,視網膜剝離和黃斑部病變的風險就減少許多。

老年性黃斑部病變的類型。(圖片來源:好健康會刊)
老年黃斑部病變分乾濕兩類 濕性可以打針治療
至於老年退化型的黃斑部病變分成乾性和濕性兩種,台灣以乾性較多。乾性黃斑部病變是因視網膜下有代謝產物的堆積或感光細胞萎縮,目前正在開發新藥治療。一般保養建議補充抗氧化劑,如葉黃素等,減緩惡化。此外,病因與抽菸、陽光紫外線照射有關,所以應該避免這些危險因子。
而濕性的黃斑部病變,是黃斑部有新生血管產生滲漏液,引起積水或出血,這些血液和滲出物會於黃斑部積聚,破壞感光細胞,最終導致視力受損,喪失中心視力,不過周邊視力通常能夠保存。
治療上採取注射抗新生血管藥物治療,約需持續治療3到5年,才能控制住病情。另外少數特殊型態的濕性老年性黃斑部病變還可以使用光動力療法,配合打針治療。
其他黃斑部病變還可細分為不同的情況。例如黃斑部裂孔、黃斑部增生膜等。黃斑部增生膜是指細胞增生在視網膜上面,大部份原因不明,少數是跟以前血管阻塞、糖尿病視網膜病變、眼內發炎、眼內手術後等有關。治療方法是動手術把增生組織處理掉。
增生膜有分輕重程度,嚴重時,視網膜會被拉扯到而扭曲變形,稱為黃斑部皺褶。
黃斑部水腫,顧名思義是液體積聚在黃斑部,在視網膜光學斷層掃描儀(Optical Coherence Tomography, OCT)檢查下可能會看到黃斑部有水泡,視網膜厚度也會增加。原因包括糖尿病併發症、眼睛的靜脈血管阻塞、黃斑部合併新生血管、高度近視引起的黃斑部新生血管等。
黃斑部裂孔,即破洞破在黃斑部,跟受到視網膜和玻璃體不同方向的拉扯有關。治療方式也是做玻璃體切除手術,把拉扯力量去除,之後在眼內灌入氣體,讓視網膜貼回。與視網膜剝離手術類似,術後也要趴臥一段時間,幫助裂孔閉合。
觀念釐清&QA
Q:飛蚊症突然增多,是否就是視網膜剝離?
A: 不是。飛蚊症多數無害,是因為玻璃體纖維質原本黏在視網膜上,跑到視網膜前被看到,形成「飛蚊」。飛蚊的形狀各式各樣,有時是圓形或扭曲多邊形、絲狀等。
但是飛蚊突然大量增加時並不尋常,應在一、兩天之內儘速就醫,不要等到2、3周以上。因為有可能是玻璃體與視網膜在分開時,牽拉到周邊的視網膜;而視網膜如果有退化,本來就比較脆弱,有可能在收縮力量下被扯破,產生裂孔,若未即時診治,下一步才是視網膜剝離。
因此,當眼前出現大量飛蚊跟閃光,建議盡快就醫檢查,目的是確認視網膜是否有裂孔。如果有,就會建議雷射治療,把裂孔用雷射圍住,讓它結疤,不要讓水灌進去,就不會進展到視網膜剝離。
若視網膜沒有裂孔,但有玻璃體退化,則要持續追蹤。通常一開始會比較密集追蹤,若視網膜沒有異狀,大概就不用太擔心出現後續的問題。
如果只有飛蚊症,不用過慮,臨床經驗是絕大部分都還沒有發生視網膜裂孔。所謂的裂孔性視網膜剝離,就是先有裂孔,才會剝離,而出現裂孔,才要趕快治療。若不到這樣的程度,持續追蹤即可。
Q:如果周邊視網膜有退化,是否就要做雷射?
A: 不是看到視網膜有退化就要做雷射,要區分是哪種類型造成的退化。
視網膜病變都會讓視網膜變得比較薄,也就是所謂的退化,但是有不同類型,一種是玻璃體視網膜病變,此一類型的玻璃體跟視網膜沾連得比較緊,這種才有可能產生裂孔,需要做雷射。若是脈絡膜跟視網膜之間產生的病變,沒有裂孔的危險性,就不用做雷射。
Q:我平常很健康,沒有高度近視、飛蚊症,也沒有糖尿病,要不要檢查視網膜?
A:要。周邊玻璃體視網膜病變,甚至視網膜裂孔,通常沒有症狀,也不一定會有飛蚊,也不是只有高度近視者才會發生,而且視網膜從出現退化病變到發生剝離,需要一段時間。
有些年輕人來就醫時已經視網膜剝離,一問之下也沒有前兆,這是因為年輕人病程通常進展的比較慢,雖然視網膜有裂孔,但玻璃體還很健康,都是凝膠狀,所以會灌進破洞裡的液體比較少,是慢慢灌、慢慢進展;加上周邊視網膜出問題通常還不會影響視力,多半是快要影響到黃斑部了,出現視野缺損、扭曲、顏色改變等,才會有所察覺。
不管有沒有高度近視,建議所有人在高中階段讓眼科醫師做一次完整的視網膜檢查,看看視網膜有沒有退化病變,並依退化的情形和程度,由醫師建議追蹤的頻率;若檢查都很正常,原則上就可放心,一直到50~60歲,則是另一個需注意的時期,因為這是「急性後玻璃體剝離」好發年紀。但高度近視者仍應定期追蹤檢查。
檢查的方式是散瞳後,由眼科醫師以間接眼底鏡詳細檢查視網膜周邊。現在還有一種超廣角眼底攝影機,免散瞳,視網膜360度一目了然,連周邊視網膜有沒有退化都可看到,是一大利器。但目前還不普遍,且需自費上千元左右。
Q:有黃斑部病變是否都要打針?
A:不是。目前用來治療黃斑部病變的針劑是抗血管增生因子,但黃斑部病變有很多種,不是所有的類型都可以打針。如果是因為血管通透性增加造成黃斑部水腫,或視網膜下長了不正常血管、滲漏,造成視網膜下積水、水腫,此時打抗血管增生的針劑才有效。目前健保給付抗血管新生針劑的適應症包括:老年性黃斑部新生血管、高度近視的新生血管、糖尿病造成的黃斑部水腫、血管阻塞造成的黃斑部水腫。
治療通常不只打一針,一開始一個月打1次,打3次以後再看狀況。注射的方式是在眼睛點麻藥後,從鞏膜血管最少的位置打進去。健保最近還放寬上述符合適應症者打針的次數,一人最多可以給付14針。
有一種黃斑部病變是玻璃體跟視網膜表面的牽拉所造成的黃斑部裂孔、黃斑部皺褶,這種打針是無效的。此外,最常見的老年性黃斑部病變是乾性的、萎縮性的,這種也不需要打針。儘管這種針副作用少,安全性高,但打針多少會有感染風險,多次施打可能還會影響心血管健康。而且針劑費用不便宜,自費一針約需兩萬多元,若病況不符合卻注射,只是白花錢。
Q:有黃斑部病變者,若要開白內障是否要選擇比較好的人工水晶體?
A:所謂比較好的人工水晶體,通常指的是自費、可能具有多焦點等功能的水晶體。但黃斑部已有病變者,多焦點不一定能帶來好處,因為多焦會把光線分散為一部分看近一部分看遠,整體視線可能偏暗。對黃斑部已經不好的人來說,需要和醫師詳細討論適合的人工水晶體。
Q:黃斑部皺褶是否一定要開刀?開刀後是否一定要趴臥一個月?
A:不是。由於現在視網膜光學斷層掃描儀(OCT)檢查較為普及,有些民眾檢查時被告知有黃斑部皺褶,十分擔心。
其實黃斑部皺褶輕重程度不一,如果對視力影響不大,也不造成生活困擾,就不用開刀。臨床上大部分是不用開刀的,只要定期追蹤就好。
萬一需要手術,術後也不用長時趴臥。通常需要趴臥是因為黃斑部有裂孔,手術時醫師把黃斑部周圍牽扯去掉後,還要灌入氣體,讓氣體頂住裂孔,讓它慢慢癒合。這段期間病人要盡量採取面朝下的姿勢,癒合的時間最多就是天5到7天,若超過一周沒癒合,繼續趴大概也不會有效。
Q:吃葉黃素可以保養眼睛?
A:黃斑部位於視網膜的中心,含高密度的感光細胞,是視力最敏銳的部分。黃斑部富含大量的黃色色素,成分是葉黃素和玉米黃素,看起來黃黃的,因而得名。
美國國家衛生研究院曾有研究發現,補充葉黃素有助於黃斑部的健康,因而被各種葉黃素產品普遍引用,不過,該研究的對象中,補充葉黃素有效的人都已經有老年性黃斑部病變(比較厲害的乾性病變),或另一隻眼睛有濕性黃斑部病變,而嚴重程度最多可降低四分之一,且配方也不是只有葉黃素。至於一般人使用是否也有效?目前並沒有研究證實。
不過若真的想補充葉黃素,建議劑量每天10mg~15mg左右就夠了,太高人體也會代謝掉;或是補充綜合維他命、多吃深綠色蔬菜也可以。
Q:藍光會傷眼?
A:根據一些動物實驗,藍光確實對黃斑部有影響,但研究是用大量且非常強的藍光,如果正常使用手機及3C產品的話,就不用太擔心。雖然眼科醫師不鼓勵民眾長時間接觸藍光,但也不用到杯弓蛇影的程度。需要特別注意的是晚上睡前不要用手機或平板電腦,因為會影響睡眠,且近距離用眼時間過長容易導致近視。
