我得肝癌的機率有多高? 風險預測模型可找出高風險族群!
2023/06/28

不同族群的肝癌風險預測模型,來瞭解自己的風險。(圖片來源:好心肝)
隨著B肝抗病毒藥物治療普遍後,各國學者陸續研發出針對不同族群的肝癌風險預測模型,這些模型可以用來進行風險分層,找出高肝癌風險族群,除提醒民眾提高警覺外,也能讓醫療資源做最有效的分配及運用。
本文目錄
- 肝癌風險評估
- 接受B肝藥物治療族群之預測模式眾多
- REAL-B模型預測準確率高適合亞洲使用
- 不符B肝治療標準者也有預測模型可找出高危險群
- 針對B肝表面抗原消失族群,韓國建立模型預測肝癌風險高低
- 曾感染B肝但未帶原 HBcrAg或可作為肝癌風險預測指標
肝癌風險評估
您知道健保快易通APP中有「肝癌風險評估」的項目嗎?只要輸入性別、年齡、ALT數值、e抗原陰性或陽性等,就能計算出罹患肝癌的風險(以百分比呈現),此評估工具用於慢性B型肝炎患者準確度達8成。
這是十幾年前中研院陳建仁院士率領楊懷壹博士等研究團隊建立的一系列「肝癌風險預測評估模式」的簡化版,當年的研究成果發表於2010年《臨床腫瘤醫學期刊》及亞太肝臟研究學會年會(APASL),受到全球矚目。

REACH-B模型,可上網查詢計算。(圖片來源:好心肝)
當時研究團隊與香港、南韓學者合作,建立了以年齡(Age)、性別(Gender)、肝發炎指數(ALT)、e抗原(HBeAg)及B肝病毒量(HBV DNA level)為指標的肝癌預測模型,簡稱為REACH-B,未接受治療的B肝患者透過這5項預測因子,可推估未來10年內罹患肝癌的風險,準確度達8成。
接受B肝藥物治療族群之預測模式眾多
隨著口服抗B肝病毒藥物問世後,B肝患者只要接受治療,肝發炎指數和病毒量都會顯著下降,並可降低約65%∼75%的肝癌發生率。即便如此,罹患肝癌的風險也不是零,但上述針對未治療的B肝患者開發的預測模型已不適用。因此,針對已治療之B肝患者的肝癌預測模式,國內外各團隊爭相展開研究,各種新型預測模式如雨後春筍開展。
在各國不同研究者所建立的預測模型中,大多以上述REACH-B模型的預測因子(年齡、性別等)為基礎,但是大部分的模型不納入e抗原、B肝病毒量和ALT等3項風險因子,而加入了血小板數值(Platelet)、肝硬化(cirrhosis)、肝臟硬度(LSM)、白蛋白(Albumin)、膽紅素(Bilirubin)等。
REAL-B模型預測準確率高適合亞洲使用
針對已治療之B肝患者的肝癌預測模式中,以西方國家病人為基礎的PAGE-B模型最早發展也最常被驗證。楊懷壹與史丹佛大學Mindie Nguyen教授及亞太地區研究團隊發展另一種REAL-B模式,除了年齡、性別、血小板數值及肝硬化之外,額外加入糖尿病(DM)、酗酒(Alcohol consumption)、甲型胎兒蛋白(AFP)等項目。(表一)
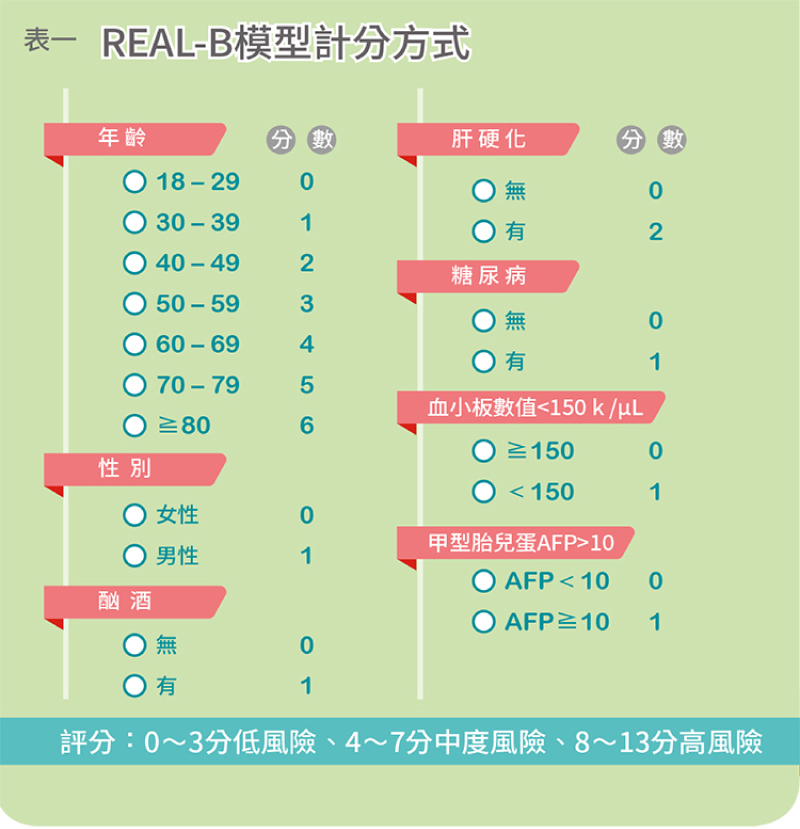
REACH-B模型計分方式。(圖片來源:好心肝)
後續的研究整合了8萬7832名已治療的B肝個案(其中有4196名肝癌個案),去驗證13個預測模型的表現。整體而言,這些模型預測開始治療之B肝患者未來3年肝癌的機率,大約有7成至8成3的準確率;未來5年的準確率約為6成8至8成左右,其中又以楊懷壹與史丹佛大學教授共同發表的REAL-B模型與高雄義大醫院許耀峻醫師的CAMD模型準確率最高,適合亞洲地區使用。
另外一個美國研究,利用退伍軍人資料庫中的3101名服用抗病毒藥物B肝個案進行10個預測模型的驗證,其中REAL-B預測3年肝癌的準確度不但高達8成,且找出的低風險族群中,無人產生肝癌。
最新發表的香港電子資料庫,以48706名服用抗病毒藥物B肝個案的驗證研究發現,糖尿病患者利用5項預測模型的準確度均低於非糖尿病患者;但REAL-B在接受口服抗病毒藥治療的慢性B肝患者中是最準確且為首選。
隨著時代進步,也有學者運用人工智慧(AI)的技術來做為肝癌風險預測,雖然能達到相當的準確程度,但AI只會給出結論,運算過程不透明,不知用哪些變項及權重去計算,因此目前還難以讓人放心。
不符B肝治療標準者也有預測模型可找出高危險群
而在眾多預測模型之中,台北榮總吳肇卿醫師團隊針對尚不符合治療標準的B肝族群所進行的研究,相當值得關注。
國內對於B肝帶原者是否需要抗病毒藥物治療有一定的標準,例如沒有肝硬化者血中B肝病毒量大於2000 IU/mL、且肝發炎指數ALT達正常值上限2倍以上的患者,才建議接受治療。但是對於還沒達到治療標準的患者,是不是能再縮小範圍,找出危險性較高的族群,給予治療?
由吳肇卿醫師團隊設計的預測模組,計分項目如表二。若各項目加總大於或等於8分,則屬於罹患肝癌的高危險群;小於8分則是低危險群。
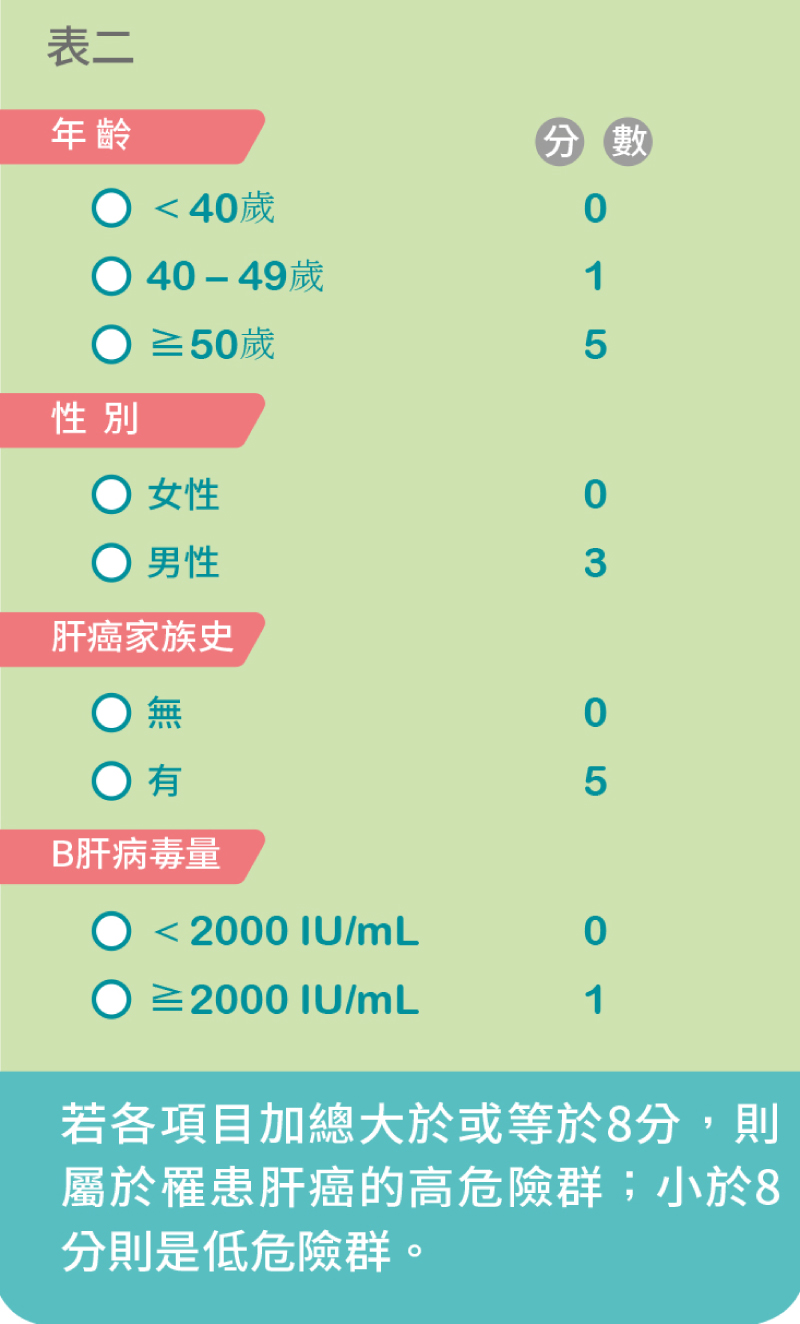
若各項目加總大於或等於8分,則屬於罹患肝癌的高危險群。(圖片來源:好心肝)
而且研究還進一步證實,讓8分以上的人接受抗病毒治療,肝癌風險確實降低了,而沒有接受治療者風險確實較高,佐證此研究以8分為切點來區分高低風險族群,有其意義。
為避免B肝帶原者走向肝癌,究竟應將B肝治療標準再放寬或維持現狀,目前國內學界有兩派意見,有賴更多討論尋求共識。但上述研究指出另一方向,即在目前不符治療的族群中找到更需要治療的人,讓有限資源做最好運用。
針對B肝表面抗原消失族群 韓國建立模型預測肝癌風險高低
另外,國內有為數不少的B肝帶原者到了某一年齡後,B肝表面抗原消失,「變成沒有帶原了」,但這些人不代表從此與肝癌絕緣,還是有肝癌風險,能否預測哪些人風險較高呢?
有韓國學者對此提出預測模型,發表在很好的《Journal of Hepatology》期刊,極具參考價值。該研究以831名B肝病毒表面抗原消失(HBsAg loss)或轉陰(seroclearance),亦即達到B肝功能性治癒(functional cure)的患者為研究樣本,在這些患者之中有40人後來罹患肝癌。
經分析後得出「年齡」、「肝硬化」、「肝癌家族史」、「飲酒過量」等危險因子,分數加總後,如果屬於中高危險者,可以加強追蹤頻率,一旦發生肝癌就能及早發現。(如表三)

「年齡」、「肝硬化」、「肝癌家族史」、「飲酒過量」都是肝癌危險因子。(圖片來源:好心肝)
曾感染B肝但未帶原 HBcrAg或可作為肝癌風險預測指標
肝病是國病,在全面接種B肝疫苗政策上路之前,較年長的世代有9成以上都曾感染過B肝病毒,其中約20%演變成慢性帶原者,其他8成可能是感染後產生抗體,沒有慢性化;有的人則是慢性化後又痊癒;只要檢測B肝核心抗體(Anti-HBc)即可得知,陽性表示過去曾受到B肝病毒感染,這些人比起沒有感染過B肝病毒者,罹患肝癌的風險還是比較高。
但是這個族群人數過於龐大,是否可以再區分出高危險群,建議他們定期追蹤?
林口長庚醫院胃腸肝膽科系助理教授級主治醫師謝彝中與楊懷壹等人發表一篇論文,以649名陳建仁院士建立的REVEAL世代中,B肝表面抗原(HBsAg)和C肝抗體陰性者的血液樣本進行研究,這些受試者的血液樣本是1991年至1992年間就採集的,其中有129人是追蹤過程中新罹患肝癌的研究個案、520人則為未罹患肝癌的配對對照。
檢測這649人當初留存之血液樣本的HBcrAg(B型肝炎病毒核心相關抗原)數值,結果發現罹患肝癌這組,HBcrAg數值有12.4%呈現陽性;未罹肝癌這組只有1.4%是陽性,比例懸殊。
經過校正多重重要危險因子後,後來罹患肝癌這組的HBcrAg陽性率仍是未罹患肝癌組的9.3倍,代表此一指標具有顯著意義,也顯示對於不是B、C肝帶原者但曾感染過B肝病毒的人,這個指標可以用來進一步找出哪些人是肝癌高危險群,如此將有助於讓腹部超音波篩檢鎖定這些族群,讓醫療資源有效運用。接下來的研究重點就是希望將此一標記納入肝癌風險預測模型中,更精準地運用這項指標。
所有肝癌風險預測模型的用意也是如此,希望綜合數個彼此互補的指標,幫助臨床醫師或政策制定者對不同族群進行風險分層,給予不同風險族群者適當的追蹤、治療及篩檢建議,同時也有助於醫療資源的合理配置,解決臨床的困境。
