如何早期發現攝護腺癌? 多參數磁振造影檢查可避免「亂槍打鳥」
2024/07/15

2022年十大癌症死因的第5位也是攝護腺癌,共奪走1,830條生命。(圖片來源:iStock)
攝護腺又稱前列腺,是男性生殖系統中很重要的結構。如何早期發現攝護腺癌,不只攸關生命,對於還有勃起能力的男性而言,也有助於爭取保留性能力的機會。
依據衛生福利部最新的2021年癌症登記報告,攝護腺癌在男性十大好發癌症排名第5位,新診斷人數有7,481 位;而2022年十大癌症死因的第5位也是攝護腺癌,共奪走1,830條生命,且長期數據顯示,攝護腺癌在死因排行有排名往前的趨勢。
本文目錄
50歲以上男性 建議血液PSA檢測及肛門指診
攝護腺的位置是在膀胱的出口、尿道的上方。尿道前端有一段是被包覆在攝護腺裡面,同時,尿道、輸精管,也會從攝護腺的中心貫穿通過。直腸則位於攝護腺的後方。
攝護腺癌是老化的疾病,而且攝護腺癌早期並無症狀,臨床上會建議50歲以上的男性,每年抽血檢驗攝護腺特異性抗原(PSA)及接受肛門指診。若有攝護腺癌家族史者,可提早在40到45歲開始接受上述攝護腺癌篩檢。PSA一般的參考數值是小於4ng/mL,因抽血驗PSA很方便,門診裡偶而也有不到40歲的攝護腺癌病友是因健康檢查檢驗PSA項目,發現數值過高,進一步檢查才意外發現罹癌。
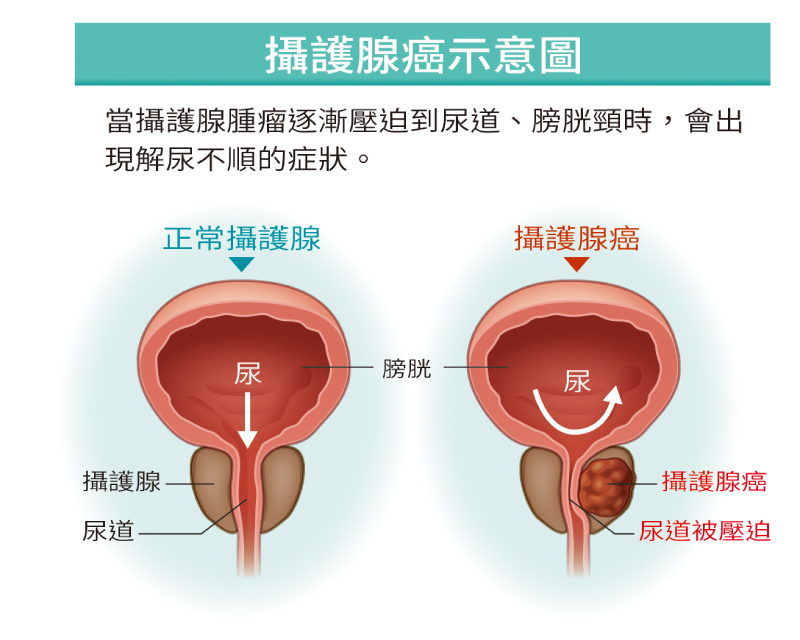
攝護腺癌示意圖。(圖片來源:好健康會刊)
雖然PSA檢查敏感度很高,可達8成,但特異性較低,也就是 PSA上升時,不一定就是攝護腺癌,也有可能是攝護腺發炎或是良性攝護腺肥大。
至於肛門指診則是敏感度不夠高。攝護腺位於肛門的前方,肛門指診即泌尿科醫師以手指經由病人肛門的直腸壁去觸摸攝護腺的後緣區,憑觸覺判斷攝護腺是否有硬塊、不平滑或結節的異常質地。若病灶位於較深部可能就摸不到,對病灶的判斷也與檢查者的技術與經驗值有關,所以PSA及肛門指診都有其限制,檢查若有異,仍須再安排其他檢查確認。
而利用經直腸超音波檢查攝護腺也是一種方式,因直腸與攝護腺貼得很近,可運用直腸超音波來計算攝護腺的大小、重量,並偵測是否有異常病灶。但此法的缺點是對於早期攝護腺癌的診斷力不佳,若腫瘤還很小且侷限在攝護腺組織內時,超音波影像難以區別腫瘤與正常攝護腺組織。也可以透過一些血液檢驗如free PSA與PSA比值,或是計算PSA密度,即以PSA數值與攝護腺重量的比值(稱為PSA density),來判斷PSA上升是否與攝護腺癌有關。不過這些方式在臨床上仍然無法正確地去區分是否有攝護腺癌。其他如藉由抽血檢測結合了3個血清指標計算出的前列腺健康指數 (Prostate Health Index),也能協助區別攝護腺癌與良性的攝護腺疾病。
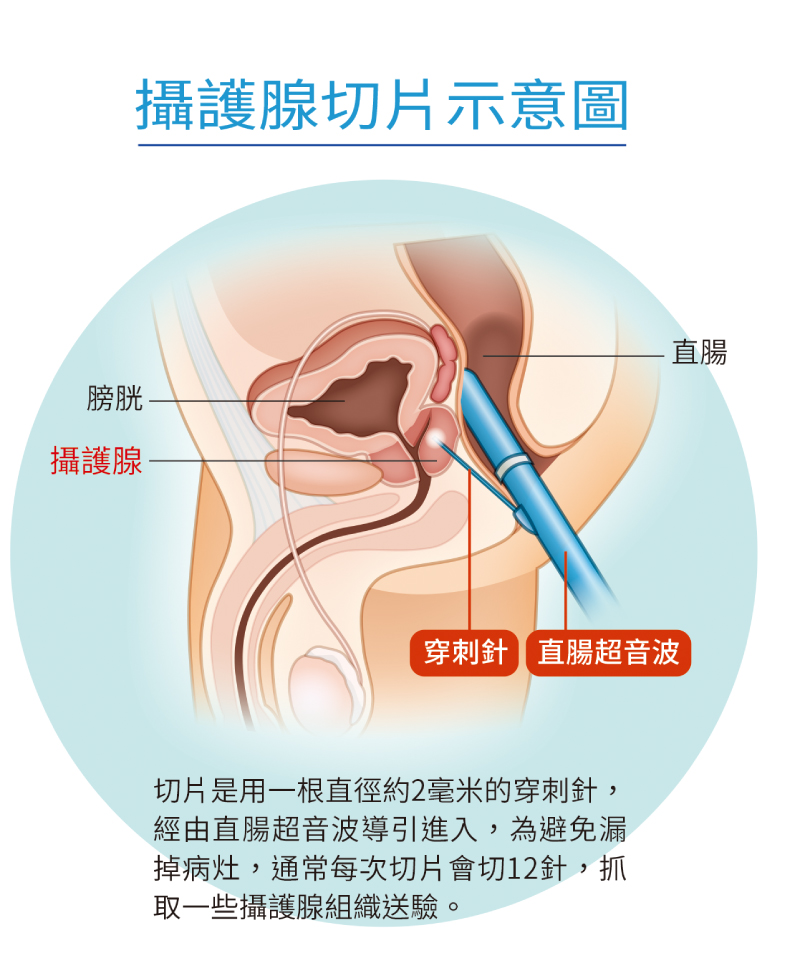
攝護腺切片示意圖。(圖片來源:好健康會刊)
攝護腺切片有盲點 腫瘤太小、太遠可能切不到
當懷疑有攝護腺癌可能性時,還是需要以攝護腺切片來確認。切片是在直腸超音波引導下,於懷疑有病灶的攝護腺區域以細針隨機穿刺8至12針,取出切片組織做進一步的病理檢查。由於切片時會有疼痛、出血、尿滯留或感染等風險,很多病人聽到要切片就卻步,而且在超音波引導下切片也有盲點,不一定能切到癌細胞。
假設一病人PSA異常上升,但超音波檢查及肛門指診都沒有找到可疑病灶,醫師安排攝護腺切片,會將攝護腺平均分成幾個點位,隨機切12針,在這種情況下切到攝護腺癌的機率只有兩成左右。當追蹤PSA又上升,到底要不要再做一次攝護腺切片,往往會是病人很大的焦慮來源。也有許多攝護腺癌病人歷經來來回回多次切片,才終於被確診。因此需要更具專一性的檢測來減少不必要的切片檢查。
多參數磁振造影讓攝護腺切片更精準 避免「亂槍打鳥」
所幸,近年來磁振造影影像及軟體進步,多參數磁振造影(multi-parametric magnetic resonance imaging, mpMRI)的運用,可以減少許多不必要的切片,也增加了切片對攝護腺癌的診斷率。對於無法解釋的PSA持續上升,懷疑可能是攝護腺癌時,可考慮做此一檢查。
mpMRI是以較高磁場(1.5T到3T)的磁振造影讓攝護腺的呈現更清楚,以不同的成像序列,包括ADC、 DWI、T2-weighted image(T2W)、DCE,再透過攝護腺成像報告及數據系統(Prostate Imaging–Reporting and Data System, PI-RADS)報告,來分析病灶是攝護腺癌的風險高低,以及是否為臨床上有意義的攝護腺癌(clinically significant prostate cancer)。而清楚的影像更能在臨床上有助於分期評估包括病灶的範圍、位置與兩側性神經及血管的距離,有無被膜及儲精囊侵犯、有無淋巴擴散等有用的資訊。
PI-RADS報告從攝護腺癌風險低至高,分為第1級到第5級。
定義如下:
PI-RADS 1:極不可能有臨床意義的癌症。
PI-RADS 2:不太可能有臨床意義的癌症。
PI-RADS 3:不確定是否有臨床意義的癌症。
PI-RADS 4:可能存在有臨床意義的癌症。
PI-RADS 5:極有可能有臨床意義的癌症。
PI-RADS 3、4或5病灶的患者,發現癌症和臨床有意義的癌症的概率分別為12%和23%、60%和49%、83%和77%。第4級與第5級是屬於「可能」及「極有可能」存在有臨床意義的攝護腺癌,有切片的必要性;若是第1級、第2級就不太需要切片。第3級則可以配合病人的年齡、身體狀況、病灶的大小、PSA密度、PSA上升的數值、攝護腺健康指數等,與病人討論後,決定是否切片。如此一來,即能減少不必要的切片檢查。mpMRI的另一優勢是影像可與直腸超音波結合,在超音波導引下,讓醫師針對可疑的病灶做更精準的融合切片(MRI fusion biopsy),能增加攝護腺癌被診斷出來的機會。
若經由mpMRI的輔助,切片診斷出的攝護腺癌如果是低風險,可根據年齡、身體狀況,採積極主動的監控(active surveillence),像是3個月抽一次PSA、一年後再追蹤mpMRI,視後續追蹤的攝護腺癌風險變化,再據此調整治療策略。
不過,若不符合mpMRI檢查之健保給付條件,需自費約一萬五千元左右。
mpMRI有助於手術保留性功能及 排尿功能
mpMRI在手術前的評估也扮演重要角色。目前臨床上大多使用達文西機器手臂手術切除攝護腺及周圍骨盆腔淋巴,mpMRI能提供更清晰的影像,因攝護腺的解剖位置較深,手術時,除了完全切除攝護腺達到腫瘤根除的目的,醫師手術時會盡可能不傷及緊貼著攝護腺又與勃起有關的性神經與血管,也避免傷到攝護腺前端尿道括約肌,以免影響排尿功能,減少手術後尿失禁的機會,這方面mpMRI的資訊也提供了很重要的幫忙。
除了開刀外,攝護腺癌也可採用放射線治療配合雄激素剝奪療法(androgen deprivation therapy)達到疾病控制的目的,mpMRI的影像資訊可讓醫師在執行放射治療時更為精準,改善治療效果,也減少放射治療造成周邊器官,如膀胱、直腸遭受放射線傷害的風險。
雖然mpMRI有助於發現早期的攝護腺癌,不過目前的治療指引並未列入作為一般人的篩檢項目,建議PSA異常、肛門指診發現可疑病灶或直腸超音波檢查攝護腺有異狀者,再考慮此一檢查。
磁振造影影像及軟體進步,可減少不必要的攝護腺切片。(圖片來源:好健康會刊)
Q:早期攝護腺癌有症狀嗎?如何與攝護腺炎及攝護腺肥大區別?
A:攝護腺炎通常是因為發炎或感染造成,典型症狀包括頻尿、解尿疼痛或灼熱感、解尿困難、鼠蹊部酸痛、射精疼痛等等。攝護腺肥大通常也發生在50歲以後,常會擠壓到包覆在攝護腺中的尿道,進而影響排尿功能,出現尿流變細、解尿不順、尿解不乾淨、頻尿、夜尿等等症狀。
至於早期的攝護腺癌多半不會有明顯症狀。隨著病情進展,腫瘤變大,開始壓迫到尿道,才會逐漸出現一些與攝護腺肥大類似的症狀,因此,攝護腺肥大與攝護腺癌光從症狀難以分辦,也可能同時存在,無法單靠症狀區別。
Q:攝護腺癌手術後,一定會尿失禁或影響性功能及生育嗎?
A:攝護腺會分泌攝護腺液,提供精子養分,約佔精液的30%。攝護腺癌根除性攝護腺切除手術會將輸精管、儲精囊及攝護腺切除,手術後勃起射精並沒有精液及精蟲,因此無法自然生育。但在手術前勃起功能正常的病人,醫師仔細評估病灶範圍,手術中小心保留勃起相關的血管神經,仍有約7成的病患能保留其勃起及正常性行為的能力。至於手術對排尿功能的影響,術後病患若配合做提肛及骨盆底肌肉訓練,輕微尿失禁的比例約為10%,其中約有1%的人較為嚴重,需長期使用護墊或尿布。
原文出處: 健康刊物 | 如何早期發現攝護腺癌? 多參數磁振造影檢查可避免「亂槍打鳥」
心發現延伸閱讀:
- 難解疼痛, 其實是神經纏套引起?!
- 遠傳5G遠距診療平台 結合Health健康+ App提供更便利的醫療服務
- 遠傳攜手亞東醫院 視訊諮詢、在宅照護上線
- 晚期大腸癌能擺脫人工肛門?立體放射治療合併電熱治療效果好
- 夏天不想曬黑!防曬傷、抗老化更重要,教你看懂SPF、PA防曬係數
- 紫外線爆表!曬傷了怎麼辦?曬傷傷口照顧指南
